【关键词】 脑淋巴瘤; 磁共振成像; T1加权像; T2加权像; DWI
脑原发性淋巴瘤是指仅在脑内发现恶性淋巴瘤而无全身其他脏器淋巴瘤,是颅内较为少见的肿瘤,约占原发性脑肿瘤的1%~3%,占全身淋巴瘤1%以下,该病常出现在免疫缺陷患者,但近年来在无免疫缺陷人群中,其发病率亦有增多的趋势。由于其对放、化疗特别敏感[3],临床及实验室各项检查缺乏特异性,因此影像学检查对提高本病诊断率、指导治疗和判断预后有重要临床意义。
1 资料与方法
1.1 一般资料 本组20例患者,女12例(60%),男8例(40%),年龄22~75岁,平均39岁,全部经病理证实为弥漫性细胞型非霍奇金淋巴瘤。临床上主要表现为头痛、头晕、呕吐、视水肿等颅内压增高症状,偶尔可伴有精神方面改变,如性格改变和嗜睡等;局部体征取决于肿瘤的发生部位和累及范围,可出现肢体麻木、偏瘫、共济失调和失语等,抽搐少见。本组所选患者均未发现免疫缺陷病史。1.2 检查方法 MRI扫描采用Siemens公司1.5T短磁体核磁共振仪,采用SE序列T1WI,T2WI行矢状位、冠状面及横断面扫描,层厚5.0 mm,层间距5.0 mm,所有患者均行平扫及增强扫描,造影剂为Gd-DTPA(0.1 mmol/kg),对病灶的平扫及强化特征作分析。
2 结果
2.1 病灶的发生及发展征象 20例患者中单个病灶14例(70%),多个病灶6例(30%),其中4例原发,2例复发。共有病灶28个:其中颞叶6个,基底节区5个,顶叶4个,胼胝体4个,枕叶3个,小脑半球3个,额叶2个,脑干1个。幕上病灶17例,幕下病灶3例。最小病灶大小约
0.25 cm×1.40 cm×1.71 cm,最大约3.10 cm×2.15 cm×3.10 cm,平均约2.14 cm×2.16 cm×2.65 cm。水肿程度以水肿最大径与肿瘤最大径的比值为标准分为3类,重度:>1,中度:0.5~1,轻度:≤0.5[4]。本组13个病灶为重度水肿;10个无明显水肿或轻度水肿(图1a);5个为中度水肿(图1b~1d)。8个病灶内可见多发囊性坏死信号影(图1)。
2.2 病灶的MRI表现 病灶多呈长圆形、类圆形或不规则团块状。MRI平扫病灶信号相对较均匀,T1WI上呈稍低信号,T2WI上19个病灶呈稍高信号,9个呈等信号;MRI增强扫描20个病灶呈明显均匀强化,8个病灶明显不均匀强化伴囊性坏死(图1);5个病灶边缘可见"脐凹征"(图1a);3个病灶已沿室管膜播散,2个靠近脑表面病灶可见“脑膜尾”征。所有病灶均未发现钙化及出血表现,本组28个病灶病理诊断均为非何杰金氏淋巴瘤B细胞型。
图1 脑原发性淋巴瘤MRI影像
注:右侧小脑半球淋巴瘤,邻近中线,瘤体明显不均匀强化,内侧缘可见“脐凹征”,瘤周水肿较轻(图1a);左侧侧脑室后角淋巴瘤,邻近中线,瘤体明显不均匀强化,内见小片状坏死,边缘见“缺口征”及“尖角征”,瘤周水肿较重,呈“火焰样”,中线结构右移(图1b~1d)
3 讨论
脑原发性淋巴瘤病程较短,如不积极治疗,多在临床症状发生后3~5个月内死亡,但本病对放、化疗特别敏感[3],及时放射治疗能明显改善患者的预后,因此认识其特征性影像学表现有助于做出早期诊断,使患者得到早期治疗。脑原发性淋巴瘤可发生于任何年龄及部位,男女发病率之比约为1.5:1[5],可见单发或多发,常无固定形态,浸润或非浸润生长[6],幕上发病多于幕下,多发病灶较易累及脑表面和脑室周围深部脑组织[7],靠近中线,主要累及基底节、丘脑和胼胝体;单发病灶易邻近脑表面或邻近中线,多发生于额叶,少部分可累及脑膜。
3.1 脑内原发性淋巴瘤的MRI影像学特点 结合文献及收集病例资料,将脑内原发性淋巴瘤的MRI影像学特征归纳如下:(1)位置及蔓延方式:多发病变大多位于同时累及脑表面及脑室周围的大脑深部组织;单发病变大多位于大脑半球,靠近脑表面或中线;(2)病灶形态及信号特征:多呈长圆形、类圆形或不规则团块状,T1WI呈等信号或稍低信号,T2WI呈等或稍高信号,DWI呈高信号;(3)血供及边界:增强扫描大多数病灶呈明显较均匀强化,部分可有小片状坏死、囊变,较大肿块可呈“握拳状”强化,肿瘤边缘多见“脐凹征”、“缺口征”或“尖角征”[8](图1);(4)瘤周水肿程度轻重不一。
3.2 脑原发性淋巴瘤MRI鉴别诊断 本病影像诊断上易于与脑膜瘤、转移瘤、胶质瘤、感染性肉芽肿、脱髓鞘病变等混淆,从而导致误诊。脑内原发性淋巴瘤位置表浅时需与脑膜瘤相鉴别[9],后者脑外征象明显,常见“脑脊液裂隙征”“白质移位征”或“白质塌陷征”和“脑膜尾征”[10],瘤体多呈明显膨胀性生长,邻近颅骨多见反应性骨质增生、增厚,
中专生毕业论文www.shuoshilunwen.com
也可出现骨质破坏或侵蚀;而前者位于脑内,定位明确即可鉴别,另外前者形态多呈匍匐式、非膨胀性蔓延。转移瘤,常多发,位于皮层下脑灰白质交界处,灶周水肿及占位效应均较明显,坏死出血多见,以环状强化或结节状强化为主,大部分患者可找到原发灶;而原发性脑淋巴瘤多邻近脑表面或脑实质深部近中线处,瘤周水肿可以没有或者非常明显,可沿室管膜及软脑膜播散转移[11]。胶质瘤在MRI上多表现为长T1长T2信号影,肿瘤较大时易合并囊变、坏死或出血,多为不规则环状强化,恶性程度高的胶质瘤灶周水肿及占位效应均较淋巴瘤更明显;而原发性脑淋巴瘤囊变、坏死少见,占位效应相对较轻,与肿瘤大小不成比例,MRI上T1WI可为低信号,T2WI一般为较高信号,边界较清楚,增强扫描呈团块样强化。当淋巴瘤病灶T2WI信号较高,呈多发斑点状或小结节状强化时应与感染性肉芽肿相鉴别,结合实验室检查及病史多可鉴别。当脑内原发性淋巴瘤位于白质,呈斑片状或环状强化时需与脱髓鞘病变鉴别,后者增强后多见“开环征”,而前者增强后多见“脐凹征”、“缺口征”或“尖角征”[8]。总之,原发性脑淋巴瘤MRI影像表现有一定的特征性,认真分析其特点,结合临床症状及试验室检查可以给出倾向性诊断。
参考文献
李明洙,罗力,富春雨,等.原发性脑淋巴瘤定向活检与手术及联合治疗的选择[J].内蒙古医学杂志,2008,40(11):1281-1284.
鱼博浪.中枢神经系统CT和MRI鉴别诊断[M].西安:陕西科学技术出版社,2005:168-171.
[3]陆孝禹,郑颂国,肖立,等.原发性脑内淋巴瘤临床病理、免疫组化、基因重排分析[J].临床与实验病理学杂志,2000,16(4):286-289.
[4]黄霞,彭洪娟,李丕敬,等.脑内原发性恶性淋巴瘤的影像学表现[J].医学影像学杂志,2006,16(5):437-439.
[5]邹明雷,孙晓英.脑原发性恶性淋巴瘤1例并文献复习[J].临床医学,2002,22(8):47.
[6]张凯,全勇.脑内淋巴瘤1例[J].医学影像学杂志,2005,15(10):842.
[7]陈峰,李建军,刘涛,等.原发性颅内 B 细胞淋巴瘤MRI及1H-MRS表现[J].海南医学,2011,22(14):90-92.
[8]于同刚,戴嘉中,冯晓源.原发性中枢神经系统淋巴瘤的MRI及1H-MRS特点[J].临床放射学杂志,2005,24(8):668-672.
[9]兰红琳.脑原发性淋巴瘤的MRI诊断[J].医技与临床,2011,15(1):37-38.
[10]丁洪彬,田为中,张波,等.原发性脑淋巴瘤的CT、MRI影像表现与鉴别诊断[J].西部医学,2011,23(1):143-145.
[11]黄霞,王金林,陶晓峰,等.原发性脑淋巴瘤与脑转移瘤的MRI鉴别诊断[J].上海医学影像,2006,15(2):124-126.
(收稿日期:2013-05-23) (本文编辑:蔡元元)
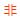 本站原创
本站原创